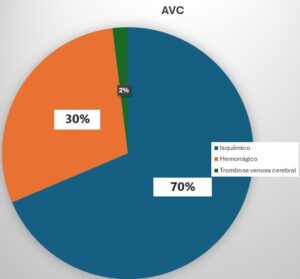
O acidente vascular cerebral (AVC) configura-se como a segunda principal causa de mortalidade, atrás apenas das doenças cardiovasculares, e com grande desproporção de acometimento entre países desenvolvidos e subdesenvolvidos, os quais concentram mais de 90% de todo o impacto relacionado às mortes e incapacidades. 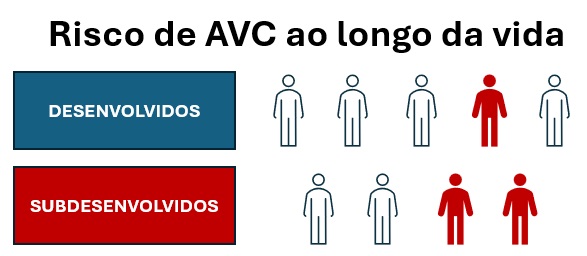

A distribuição epidemiológica dos AVCs
A análise comparativa entre dados epidemiológicos dos anos de 1990 e 2019 é alarmante, com incremento na incidência e prevalência de 70% e 85%, respectivamente, incluindo a faixa etária de indivíduos jovens. Além do efeito da maior disponibilidade de métodos de neuroimagem acurados, o panorama reflete também a eclosão da epidemia de obesidade, diabetes e consumo de drogas lícitas e ilícitas.
As principais etiologias do AVC isquêmico (AVCi) são a doença aterosclerótica de grandes (20%) e pequenos vasos (25%), além do cardioembolismo (20%), bem elucidadas pela famosa classificação TOAST, que contempla ainda AVC de outras etiologias (5%) e criptogênico (30%).
No atendimento ao paciente acometido por AVCi alguns pontos-chave merecem a atenção:
1) Quando o paciente foi visto bem pela última vez?
Esse será o marco do ictus do evento e da terminação da janela de intervenção, por vezes dificultado na vigência do “wake-up stroke”.
2) Quais foram os déficits neurológicos? A sua instalação foi aguda/hiperaguda, compatível com evento vascular?
A entrevista e exame físico neurológico consistentes permitirão, na maioria dos casos, a inferência da topografia neurológica e do território vascular mais provavelmente acometido, além de gerar a suspeita de mimetizadores do AVC isquêmico.
3) A hipoglicemia grave foi afastada?
Os sintomas neuroglicopênicos são esperados, especialmente, quando a glicemia é inferior a 55 mg/dL. Contudo, a atribuição dos sintomas à hipoglicemia somente poderá ser feita se forem atendidos os critérios de Whipple, com resolução dos sintomas após a administração de glicose hipertônica (e tiamina). Essa ressalva é importante, pois a maioria dos casos de hipoglicemia grave se dá entre pacientes diabéticos insulino-requerentes, cujo risco cardiovascular é aumentado, condicionando maior propensão aos AVCi. Logo, déficits persistentes após a correção da hipoglicemia pode ter uma etiologia vascular aguda subjacente.
4) Há preocupação com algum outro mimetizador?
Destacamos aqui a conversão, meningoencefalites, paralisia de Todd, migrânea com aura e neoplasias do sistema nervoso central.
5) A neuroimagem (RM ou angioTC de crânio) descartou evento hemorrágico?
Os dados clínicos, de forma isolada, são incapazes de diferenciar entre AVCi e hemorrágico, sendo a neuroimagem fundamental. Entretanto, os hospitais devem estar atentos para que os seus fluxos minimizem os atrasos nas intervenções terapêuticas (trombólise ou trombectomia) gerados pelas necessárias propedêuticas (TC ou RM).
6) Há contraindicações à fibrinólise?
A ideia principal é não confiar simplesmente em sua memória, cabendo a humildade de realizar uma consulta focal. Lembre-se também de situações menos frequentes: dissecção aguda de aorta, endocardite infecciosa e vasculites, infecciosas ou não, de sistema nervoso central, que também pode ter desfechos agravados pela fibrinólise.
7) Aplique a escala de NIHSS e a repita de forma seriada, para surpreender complicações hemorrágicas e avaliar a resposta às intervenções durante o tratamento.
A escala de AVC do NIH (NIHSS) dá destaque para os eventos relacionados à circulação anterior, além de omitir a perda visual monocular (um déficit de alto impacto funcional).
8) Aplique a bateria do HINTS-plus nos pacientes com suspeita de eventos da circulação posterior, especialmente no cenário da vertigem contínua não provocada com nistagmo espontâneo.
Os seus elementos incluem a avaliação do nistagmo, o teste do impulso horizontal da cabeça (“head-impulse test”) e o teste do desalinhamento vertical do olhar (“skew-deviation”), além da triagem para hipoacusia.
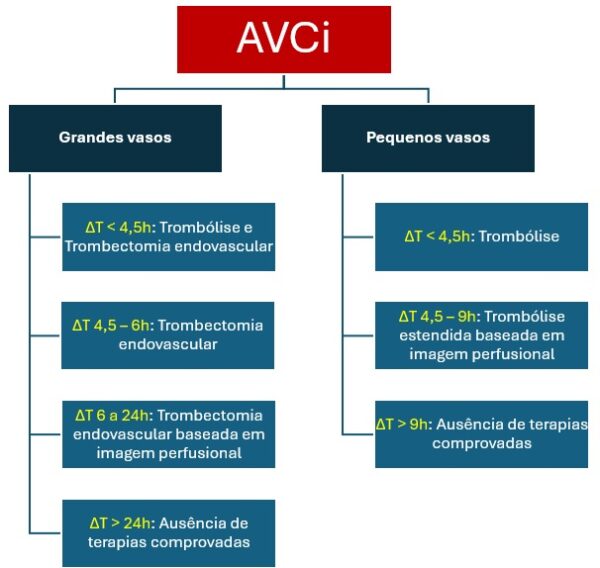
Atualmente, a neuroimagem tem auxiliado na seleção de indivíduos candidatos à fibrinólise ou trombectomia mecânica fora da janela tradicional de trombólise (primeiras 3 a 4,5 horas). O racional consiste na proporção entre o core infartado e a área de penumbra isquêmica, permitindo o estabelecimento de uma janela cronológica personalizada.
As três principais sequências da RM, que norteiam protocolos mais enxutos dedicados à urgência e permitem avaliar a cronologia dos AVCi, são a difusão (DWI — que pode surpreender eventos isquêmicos em poucos minutos expressos por áreas de hipersinal), mapa ADC (uma contraprova positiva dos achados da difusão, quando apresentam hipossinal nessa sequência), FLAIR (as áreas de hipersinal somente se desenvolverão após algumas horas) e T2* (SWI — útil no diagnóstico diferencial de eventos hemorrágicos).
O fenótipo de acometimento à neuroimagem gera inferências sobre o mecanismo do AVCi:
- Infartos subcorticais na doença de pequenos vasos;
- Múltiplas áreas de infarto, em diferentes territórios arteriais, envolvendo ambos hemisférios e a circulação anterior e posterior, na etiologia cardioembólica (“chuveirar de êmbolos”);
- Infartos em cunha nas oclusões vasculares proximal;
- Infartos em áreas de fronteira vascular (watershed) nos insultos hemodinâmicos sistêmicos.
O fármaco mais tradicionalmente indicado na fibrinólise é a alteplase (0,9 mg/kg — 10% em bolus; 90% restantes infundidos em 1 hora, com teto de 90 mg), com NNT de 10 com janela de 3 horas e 19 com janela até 4,5 horas, atrelada ao risco de hemorragia intracraniana fatal de 2%.
Nos últimos anos, entretanto, a experiência tem se ampliado em relação à tenecteplase (0,25 mg/kg), uma variante geneticamente modificada da alteplase e que traz facilidades práticas decorrentes da infusão em bolus. A medicação pode se tornar uma ferramenta especialmente útil no manejo futuro do AVCi, em que unidades móveis pré-hospitalares, dotadas de tomógrafo portátil e laboratório point of care, poderão acelerar as condutas. Em metanálise publicada por Turc G. e colaboradores no JAMA Neurology em 2022, essas unidades se associaram a aumento em 65% nas chances de desfecho funcional excelente (escala de Rankin modificada de 0 ou 1) em comparação ao tratamento padrão, demonstrando o seu potencial promissor, embora a sua adoção em ampla escala esbarra nos entraves financeiros.
As fronteiras da trombectomia mecânica estão se expandindo. O NNT baixo da intervenção apontou que poderia estar ocorrendo uma super seleção dos pacientes. De fato, estudos recentes têm incluído, com sucesso, pacientes com áreas maiores de core infartado, oclusão da artéria basilar e janela de intervenção de até 24 horas na obstrução de grandes vasos.
A abordagem moderna do acidente vascular cerebral isquêmico
As imagens perfusionais, citadas no fluxograma acima, incluem o mismatch (desacoplamento) entre as sequências de RM de difusão e FLAIR e os dados provenientes da TC de perfusão.
Cuidado crítico multidisciplinar pós-AVCi |
|
A profilaxia secundária deve estar em mente ainda nas unidades de urgência e emergência e terapias intensivas.
Nos pacientes com AVCi e fibrilação atrial (FA) documentada, indica-se o início precoce de anticoagulantes orais: em 2 dias nos eventos leves a moderados e em 7 dias nos eventos graves. Já nos casos de AVCi embólico de origem desconhecida (ESUS), a evidência atual é desfavorável para a anticoagulação. Os anticoagulantes orais de ação direita (DOACs) têm se consolidado na FA não valvar, com eficácia semelhante e, em geral, maior segurança dos que os antagonistas da vitamina K. Entretanto, muitas expectativas estão surgindo em relação a uma nova classe, com os inibidores do fator XIa, capazes de inibir, de forma mais seletiva, a formação de trombos, sem o comprometimento da hemostasia.
Nos AVCi não cardioembólicos, a profilaxia geralmente é instituída com terapia antiplaquetária, pautada inicialmente na dupla antiagregação plaquetária (DAPT) com a combinação de AAS e clopidogrel por 21 a 90 dias ou AAS e ticagrelor por 30 dias, dando-se sequência com a fase de manutenção com antiagregação plaquetária em monoterapia (SADT) com AAS ou clopidogrel. Estudos japoneses, por sua vez, têm demonstrado que, na fase de manutenção, a associação de cilostazol pode trazer benefícios adicionais.
As medidas de profilaxia secundária gerais se amparam também na mitigação dos fatores de risco cardiovasculares:
- Hipertensão arterial sistêmica: alvo de PA < 130/80 mmHg;
- Diabetes: alvo de HbA1C < 7%;
- Obesidade: com destaque para os análogos do receptor de GLP-1;
- Dislipidemia: alvo de LDL < 70 mg/dL a ser alcançado com estatinas de alta potência e, se preciso, associação de ezetimiba e iPCSK9;
- Abstenção do tabagismo, instituição de dieta saudável e estímulo à prática de atividade física;
- Consideração de tromboendarterectomia nas estenoses graves (50 a 99%) da artéria carótida ipsilateral à topografia do AVCi;
- Discussão de oclusão transcateter do forame oval patente em casos suspeitos de embolia paradoxal, embasada no escore ROPE em pacientes com menos de 60 anos com shunt significativo e/ou aneurisma do septo atrial, com a ressalva do grande NNT dessa conduta (131) e dos riscos não desprezíveis (5%) de complicações periprocedimento.
Conclusão e mensagens práticas
- O acidente vascular cerebral isquêmico (AVCi) é uma das doenças mais prevalentes, debilitantes e letais em todo o mundo.
- A etiologia do AVCi é sumarizada na classificação TOAST.
- A abordagem sistematizada do AVCi, com fluxos bem definidos, é imperativa.
- Deve-se sempre afastar hipoglicemia grave subjacente e potenciais mimetizadores.
- A neuroimagem é obrigatória com o intuito de afastar diagnósticos diferenciais, especialmente o AVC hemorrágico, com preferência para a RM ou angioTC (perfusional) de crânio, com base na disponibilidade.
- A escala de NIHSS deve ser aplicada de forma rotineira, com intuito de padronizar a avaliação seriada entre profissionais de saúde, sem substituir o exame neurológico.
- A alteplase é a droga de escolha na fibrinólise, embora cada vez mais experiência tenha se acumulado em relação à tenecteplase. Deve-se lembrar sempre das suas contraindicações e de considerar a janela ampliada de até 6 horas no AVC de grandes vasos e 9 horas no de pequenos vasos, com base em imagens perfusionais.
- A trombectomia mecânica deve ser considerada nas oclusões proximais da circulação anterior e da artéria basilar nas primeiras 24 horas do ictus do evento.
- A profilaxia secundária deve considerar anticoagulação, antiplaquetários e estatinas de alta potência, bem como mitigação dos demais fatores de risco cardiovasculares.
Autoria

Leandro Lima
Editor de Clínica Médica da Afya ⦁ Residência em Clínica Médica (2016) e Gastroenterologia (2018) pelo Hospital das Clínicas da Universidade Federal de Minas Gerais (HC-UFMG) ⦁ Residência em Endoscopia digestiva pelo HU-UFJF (2019) ⦁ Preceptor do Serviço de Medicina Interna do HU-UFJF (2019) ⦁ Graduação em Medicina pela Universidade Federal de Juiz de Fora (UFJF)
Como você avalia este conteúdo?
Sua opinião ajudará outros médicos a encontrar conteúdos mais relevantes.