Um paciente do sexo masculino, de 53 anos, pedreiro e procedente de Nova Lima/MG, apresentou-se espontaneamente ao pronto-socorro após múltiplos atendimentos na atenção básica, em virtude de um quadro crônico, progressivo e, até então, inexplicado.
O agravo
Há 15 meses iniciara com quadro constitucional, caracterizado por emagrecimento não intencional progressivo (110 para 60 kg — perda equivalente a 45% da massa corporal total), febre vespertina diária, sudorese noturna e poliartralgia migratória envolvendo as grandes articulações.
Nos últimos cinco meses, somou-se diarreia de grande volume, com quatro episódios diários, associada a restos alimentares, flatulência, distensão e dor abdominal em cólica, com topografia provável em intestino delgado.
Não apresentava comorbidades conhecidas, por exceção de tabagismo — com carga tabágica de 12 maços-ano; e etilismo — com carga etílica de 30 g/dia por cerca de 20 anos, abstêmio de ambos os hábitos há quase uma década.
No exame físico realizado por ocasião de demanda espontânea ao pronto-socorro, identificou-se paciente melanoderma, caquético (IMC de 17 kg/m², previamente 32 kg/m²) e com linfadenopatia axilar bilateral. A ausculta pulmonar revelou diminuição do murmúrio vesicular em base direita, com macicez à percussão, compatível com derrame pleural. A hepatimetria foi de 16 cm à percussão na linha hemiclavicular direita, compatível com hepatomegalia.
Exames laboratoriais evidenciaram anemia microcítica hipocrômica (Hb 9 g/dL, VCM 75 fL), com hiperferritinemia, leucocitose com desvio à esquerda (16.800/mm³, bastões 3.060/mm³), hipoalbuminemia (2,5 g/dL) e aumento da velocidade de hemossedimentação (VHS, 90 mm/h).
Lista de problemas nesse momento |
Homem – 53 anos (ex-tabagista e ex-etilista)
|
Raciocínio diagnóstico
A instalação de síndrome constitutiva em um homem de meia-idade, caracterizadas por emagrecimento não intencional, febre, sudorese noturna e anemia da inflamação, geralmente nos leva a seguinte lista de diagnósticos diferenciais:
Diagnóstico diferencial da síndrome constitutiva | |
| Grupos | Exemplos |
| Infecções |
|
| Malignidades |
|
| Doenças autoimunes e autoinflamatórias |
|
O surgimento de sintomas localizatórios, entretanto, como diarreia crônica de padrão alto e poliartralgia migratória, encurtam a lista de diagnósticos diferenciais e facilitam o seguimento da investigação, de forma a se considerar as doenças inflamatórias intestinais (seria a artralgia expressão de manifestação extraintestinal de doença de Crohn?), enterites infecciosas e as doenças reumatológicas.
Em relação à diarreia crônica, é importante diferenciar, quando possível, a topografia predominante provável:
- Origem alta (intestino delgado): baixa frequência (2-3 exonerações/dia), mas grande volume de dejeção, sendo frequente o achado de restos alimentares (resíduos de proteínas e carboidratos simples não digeridos) e esteatorreia, além de estar associada a distensão abdominal e flatulência;
- Origem baixa (intestino grosso): alta frequência (6 ou mais exonerações/dia), mas baixo volume, sendo comum a presença de muco e sangue nas fezes, além de tenesmo e proctalgia.
Essa diferenciação é importante no direcionamento da investigação endoscópica: na diarreia com fenótipo de intestino delgado, é fundamental a realização de endoscopia digestiva alta, incluindo as biópsias de bulbo e segunda porção duodenal, enquanto colonoscopia é ainda mais importante diante de diarreia com fenótipo colônico.
Diarreia de padrão de intestino delgado – Os principais diagnósticos diferenciais |
|
A triagem sorológica foi negativa para doença celíaca (IgA total normal, com antitransglutaminase tecidual IgA dentro dos limites da normalidade) e imunodeficiência comum variada (IgM e IgG também inalteradas), com sorologias virais, incluindo HIV, negativas.
A presença de linfonodomegalia generalizada, somada aos sintomas B (febre, emagrecimento e sudorese noturna), motivou a realização de TC de tórax e RM do abdome, para avaliar a extensão de acometimento linfonodal mediastinal e abdominal, bem como elucidar eventuais visceromegalias, que pudessem corroborar para a hipótese de linfoma.
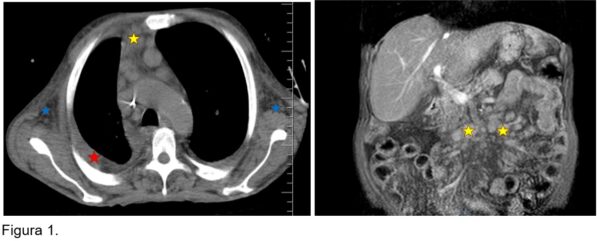
A tomografia de tórax confirmou linfonodomegalia axilar bilateral (estrelas azuis), linfonodomegalia pré-vascular (estrela amarela isolada) e pequeno derrame pleural bilateral, maior à direita (estrela vermelha). A ressonância magnética de abdome identificou linfonodomegalia na raiz do mesentério (estrelas amarelas – todos os elementos referentes à figura 1, acima disponibilizada).
A endoscopia digestiva alta revelou duodenite edematosa, sem elementos de especificidade. A colonoscopia não mostrou alterações. A biópsia duodenal, entretanto, corada por PAS, demonstrou macrófagos repletos de material granular rosado na lâmina própria, compatível com doença de Whipple.
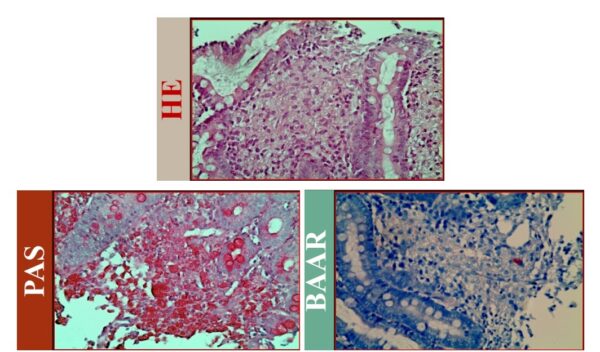
A coloração positiva dos vacúolos macrofágicos ao PAS é sugestiva de doença de Whipple, mas há a necessidade de afastar diagnósticos diferenciais, como a histoplasmose, micobacterioses e infecção por Rhodococcus. A pesquisa direta de micobactérias e fungos foi negativa.
Discussão
A doença de Whipple é uma infecção bacteriana sistêmica crônica, rara (1 caso: 1 milhão de habitantes) e que acomete primariamente homens na sexta década de vida.
Descrita primariamente em 1907, com o nome de lipodistrofia intestinal, pelo aspecto gorduroso dos linfonodos mesentéricos acometidos à necropsia, o agente etiológico — o bacilo gram positivo Tropheryma whipplei — somente foi identificado em 1991.
O diagnóstico é desafiador, pois as manifestações são multissistêmicas (trato gastrointestinal e sistema osteomuscular, neurológico e cardiovascular) e podem simular doenças inflamatórias, linfoproliferativas, autoimunes e outras infecções. Portanto, o reconhecimento precoce é essencial para evitar complicações graves, sobretudo as cardiológicas e neurológicas, oportunizando que o tratamento eficaz seja ofertado em tempo hábil.
A ubiquidade do agente etiológico, com alguns inquéritos epidemiológicos demonstrando soropositividade em 50% da população, contrasta com a baixa prevalência da condição, o que sugere a presença de imunodeficiência predisponente.
Os métodos específicos de diagnóstico, como PCR quantitativo em tempo real, imuno-histoquímica e hibridização in situ com fluorescência (FISH), não foram empregados no caso em questão por indisponibilidade. Na anatomia patológica o acometimento do intestino delgado é característico, com a presença de macrófagos esponjosos na submucosa.
O tratamento inicial foi realizado com ceftriaxona 2g/dia por quatro semanas, seguido de sulfametoxazol-trimetoprim (800/160 mg BID) por 12 meses. A resposta clínica foi evidente nas primeiras semanas, com melhora do estado geral e regressão da diarreia. O seguimento incluiu biópsia duodenal anual e monitorização para recidivas.
Na fase aguda da doença, além da ceftriaxona, pode-se lançar mão da penicilina G cristalina e Meropenem. Na fase de manutenção, a principal alternativa ao sulfametoxazol-trimetoprim é a doxiciclina combinada à hidroxicloroquina. A corticoterapia adjuvante pode ser necessária na presença de sintomas neurológicos graves.
A ectoscopia ungueal seriada, realizada ao longo da recuperação nutricional, demonstrou um achado interessante: a resolução das unhas de Terry, uma condição caracterizada por uma descoloração esbranquiçada da maior parte da unha, com uma faixa distal de coloração normal ou rosada. Esta alteração é frequentemente associada a doenças sistêmicas, como doença hepática crônica avançada, insuficiência cardíaca e diabetes mellitus do tipo 2, mas podem estar presente em outras condições.
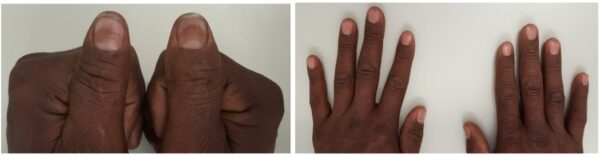
A resposta clínica é esperada nas primeiras três semanas de tratamento. Entretanto, as recidivas podem acometer até 35% dos pacientes. Dessa forma, faz-se necessária a vigilância com endoscopia digestiva alta e biópsias duodenais anuais nos primeiros cinco anos e, na sequência, a cada três a cinco anos.
Conclusão
A doença de Whipple é uma condição rara, mas potencialmente fatal, se não tratada. A apresentação clínica inespecífica exige um alto grau de suspeição. O diagnóstico precoce, baseado na biópsia duodenal com coloração PAS e confirmação por PCR, associado ao tratamento antibiótico prolongado, é essencial para prevenir complicações neurológicas irreversíveis.
Autoria

Leandro Lima
Editor de Clínica Médica da Afya ⦁ Residência em Clínica Médica (2016) e Gastroenterologia (2018) pelo Hospital das Clínicas da Universidade Federal de Minas Gerais (HC-UFMG) ⦁ Residência em Endoscopia digestiva pelo HU-UFJF (2019) ⦁ Preceptor do Serviço de Medicina Interna do HU-UFJF (2019) ⦁ Graduação em Medicina pela Universidade Federal de Juiz de Fora (UFJF)
Como você avalia este conteúdo?
Sua opinião ajudará outros médicos a encontrar conteúdos mais relevantes.

